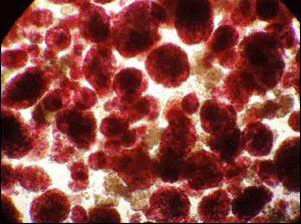
膵島移植膵臓移植(臓器移植)との違い
インスリン依存型糖尿病の治療の一つである膵島移植については新聞やテレビの報道でご存じの方もいらっしゃると思います。
膵島移植(組織移植)と膵臓移植(臓器移植)、いずれも、膵臓からのインスリン分泌がなくなってしまったインスリン依存糖尿病(1型糖尿病)に対する治療法で、 インスリンを産生するβ細胞の移植を目的としています。
「膵臓移植」は膵臓の中で1-2%を占める内分泌細胞(膵島)を、残りの外分泌細胞と共に移植する方法です。糖尿病の治療に外分泌細胞は基本的には不要ですが、膵臓を全体として移植する方が手技的に容易であったために世界的に普及しました。移植後に、移植された臓器や細胞が生き続けて活動していることを“生着している”と言いますが、膵臓移植の生着率は高く、移植1年後にレシピエントの80%以上は、インスリン注射が不要になっています。実際の手術は、全身麻酔を行い開腹して、膵臓を十二指腸の一部と共に移植します。移植時に膵臓に出入りするドナー側の血管をレシピエント側の血管と繋ぎ合わせます。膵臓移植は膵島移植に比較して、手術時の危険性は大きく手術時の合併症も起こりやすいのですが、手術による直接の死亡率は通常の消化器外科領域の開腹手術に比較して高いものではありません。
一方、「膵島移植」は膵島のみを取り出して、局所麻酔下に肝臓内の血管である門脈に注入する細胞移植です。移植手技自体は、局所麻酔で行うことができ、膵臓移植と比べると体に受けるダメージはとても軽いのが特徴です。超音波検査とレントゲン検査を組み合わせて肝臓に針を刺し、チューブを入れて点滴の要領で膵島を肝臓に移植していきます。移植が成功すると、膵島細胞は肝臓内で生着し、血糖値に反応して必要なインスリン量を分泌するようになります。膵島移植では、2-3回移植することが多く、これにより無自覚性低血糖発作を解消し、血糖値のコントロールを良くすることができます。なかには、インスリン注射が不要となる方もいます。
移植後には膵臓移植と同じように免疫抑制剤を服用する必要があります。